Wstęp
Atopowe zapalenie skóry (AZS) to przewlekła, zapalna choroba skóry, której częstość występowania systematycznie rośnie. Szacuje się, że może dotyczyć nawet 20% dzieci i 10% dorosłych na całym świecie [1, 2].
Pierwsze objawy choroby pojawiają się zazwyczaj w wieku niemowlęcym: u 45% pacjentów przed ukończeniem szóstego miesiąca życia, u ponad połowy – w ciągu pierwszego roku, a aż 85% zachorowań występuje przed piątym rokiem życia. U większości pacjentów dochodzi do remisji jeszcze przed okresem dojrzewania, jednak u ok. 25% objawy utrzymują się także w wieku dorosłym. Coraz częściej obserwuje się również przypadki AZS o późnym początku, które często stanowią wyzwanie diagnostyczne [3].
POLECAMY
Rozpoznanie i patogeneza AZS
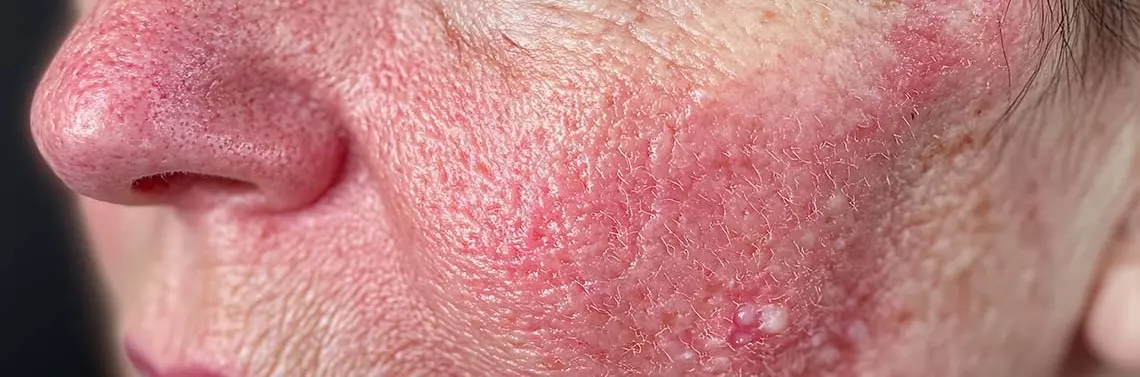
Do charakterystycznych objawów AZS należą zmiany wypryskowe, którym towarzyszy silny świąd i znaczna suchość skóry. Przewlekłe drapanie prowadzi do lichenizacji naskórka. Lokalizacja zmian skórnych zależy od wieku pacjenta, jednak w ciężkich przypadkach choroba może przybrać postać erytrodermii [4].
Rozpoznanie AZS opiera się na typowych kryteriach klinicznych, zdefiniowanych jako kryteria Hannifina i Rajki. Obecnie są kontynuowane badania nad wskazaniem biomarkerów, które mogłyby znacząco ułatwić diagnostykę przypadków o niejednoznacznym obrazie klinicznym i wpłynąć na optymalizację leczenia [5].
AZS znacząco wpływa na jakość życia pacjentów. Nasilony świąd, występujący u przeważającej większości chorych, jest opisywany jako najbardziej uciążliwy objaw choroby. Ponad 85% pacjentów z umiarkowaną i ciężką postacią AZS doświadcza świądu każdego dnia [6]. Objawy te w istotny sposób przyczyniają się do pogorszenia zdolności uczenia się, spadku produktywności zawodowej oraz częstszych absencji w pracy. Intensywny świąd i stygmatyzacja społeczna powodują, że u osób z AZS częściej diagnozuje się zaburzenia depresyjne i lękowe, w tej grupie pacjentów częściej występują myśli samobójcze [7].
Mimo że patogeneza AZS nie została jeszcze w pełni wyjaśniona, wiadomo, że w rozwoju tej choroby kluczową rolę odgrywają złożone interakcje czynników genetycznych, immunologicznych oraz środowiskowych [8]. Dysfunkcja bariery naskórkowej w AZS manifestuje się obniżoną ekspresją kluczowych białek warstwy rogowej, w tym filagryny (FLG), keratyny, lorikryny i inwolukryny, zaburzeniami składu oraz struktury lipidów międzykomórkowych, a także dysbiozą mikrobiomu skóry [9, 10]. Te zmiany prowadzą do wzrostu przepuszczalności naskórka i wzmożenia sygnalizacji prozapalnej.
Wśród najlepiej poznanych czynników genetycznych związanych z AZS wyróżnia się mutacje w genie FLG, będącej podstawowym białkiem strukturalnym, które wiąże filamenty keratynowe, wspierając integralność, elastyczność i mechaniczne właściwości bariery naskórkowej. W procesie różnicowania keratynocytów filagryna jest rozkładana enzymatycznie do wolnych aminokwasów i składników higroskopijnych, współtworzących naturalny czynnik nawilżający skóry. U pacjentów z AZS, zwłaszcza w populacji europejskiej, często obserwuje się obniżoną ekspresję FLG. Penetracja mutacji genu FLG jest jednak niepełna, szacuje się, że AZS rozwija się u ok. 42% dorosłych i 13% dzieci z tym defektem genetycznym [11].
Pod...