Wstęp
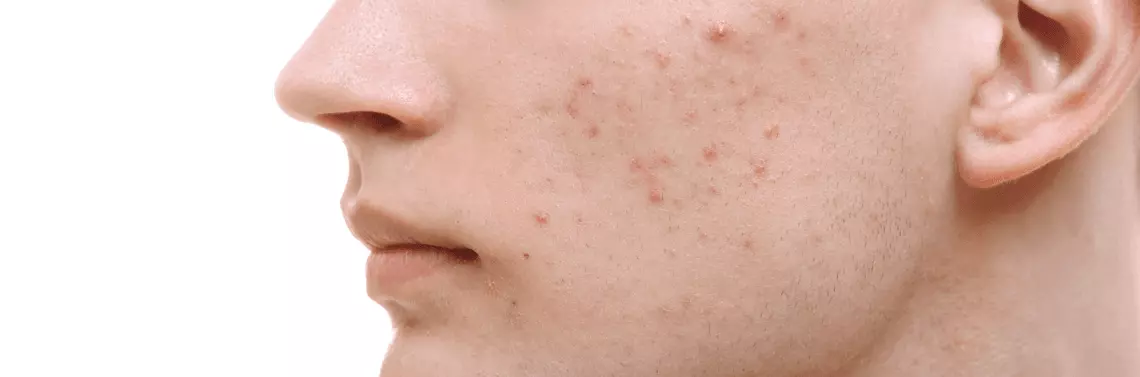
Trądzik zwyczajny jest przewlekłą zapalną chorobą skóry, która, jak się szacuje, dotyczy ok. 85% populacji w okresie dojrzewania. Największe nasilenie zmian występuje u kobiet w 14.–17. roku życia, a u mężczyzn w 16.–19. roku życia. Coraz częściej obserwuje się również typowe zmiany u pacjentów powyżej 25. roku życia, przy czym zmiany częściej dotyczą kobiet i często nie muszą być poprzedzone zmianami w okresie wcześniejszym [1, 2]. Dermatoza ta jest łatwo rozpoznawalna klinicznie, ma różny przebieg i nasilenie zmian. W większości przypadków zmiany umiejscowione są w typowych lokalizacjach na skórze, przy czym największe nasilenie jest na skórze twarzy oraz w 60% zmiany umiejscowione są na tułowiu. Trądzik zwyczajny charakteryzuje się typowymi zmianami, takimi jak: mikrozaskórniki, otwarte i zamknięte zaskórniki, grudki, krosty oraz zmiany guzowate. Może dominować jeden lub więcej rodzajów zmian [3, 4]. Zmiany często się goją z przejściowym rumieniem pozapalnym i nie pozostawiają trwałych śladów, w przypadku zmian o nasileniu ciężkim ustępują z pozostawieniem przebarwień i blizn. Podstawowymi zmianami patogenetycznymi w trądziku są zaburzenia rogowacenie nabłonka gruczołów łojowych, które doprowadzają do zamknięcia ujścia przewodu wyprowadzającego, zwiększona produkcja i nieprawidłowy skład sebum przez gruczoły łojowe, proliferacja Cutibacterium acnes (wcześniej Propionibacterium acnes) oraz objawy zapalenia. W patogenezie trądziku ważną rolę odgrywa również dieta, a zwłaszcza pokarmy o wysokim indeksie glikemicznym, czynniki środowiskowe, styl życia, czynniki genetyczne i stosowane leki oraz pielęgnacja [1, 2, 4].
POLECAMY
Terapia
Leczenie trądziku zwyczajnego jest bardzo złożone i powinno być dostosowane do rodzaju zmian, stopnia nasilenia oraz wieku pacjenta. Leczenie rozpoczyna się od starannej edukacji pacjenta i jego opiekunów, często wymaga obalenia różnych mitów co do samego leczenia, jak również postępowania – błędne wskazówki występują na różnych forach internetowych, z których młodzież czerpie informacje [5, 6]. Kluczowe jest także ustalenie realistycznych oczekiwań efektów terapii. Pacjentowi należy wytłumaczyć, że leczenie jest długotrwałe, musi być stosowane systematycznie, a zmiany mogą ponownie występować pomimo różnych wcześniejszych terapii. Ważne jest uświadomienie pacjenta o zaletach i konieczności stosowania terapii podtrzymującej, odpowiedniej codziennej pielęgnacji oraz możliwości stosowania zabiegów dermatologii estetycznej. Jak wiadomo, prawidłowa pielęgnacja nie tylko zmniejsza objawy uboczne różnych leków zarówno miejscowych, jak i ogólnych, lecz także skraca okres leczenia i wydłuża okresy remisji [2, 4, 6].
Pomimo nowych terapii, zalecanych schematów i wytycznych różnych towarzystw naukowych leczenie musi być zindywidualizowane. Większość lekarzy w celu osiągnięcia najlepszych efektów terapeutycznych opiera się na konsensusie Polskiego Towarzystwa Dermatologicznego (PTD) [7], Amerykańskiej Akademii Dermatologii (AAD), Europejskiego Forum Dermatologii (EDF) oraz konsensusu Delphi [8, 9]. Do jego opracowania jako najbardziej skutecznej metody terapii zaproszono 36 uznanych na całym świecie dermatologów z 27 krajów, którzy wykorzystywali w tym celu również metodologię DELPHI i zalecili strategiczne podejście do terapii trądziku, wydając konsensus z 10 zaleceniami prawidłowego postępowania.
Według konsensusu Delphi:
- Retinoidy odgrywają istotną rolę w leczeniu trądziku. Dla większości pacjentów z trądzikiem zapalnym, trądzikiem zaskórnikowym lub jednym i drugim terapią pierwszego rzutu jest miejscowy retinoid plus nadtlenek benzoilu (BPO).
- Miejscowe ogólnoustrojowe antybiotyki nie powinny być stosowane jako monoterapia w leczeniu trądziku.
- Doustna izotretynoina powinna być leczeniem pierwszego rzutu w przypadku bardzo ciężkiego trądziku torbielowatego i skupionego.
- Doustna terapia izotretynoiną powinna być kontynuowana do całkowitego wyleczenia trądziku, przy czym konieczne są dodatkowe badania w celu określenia całkowitej dawki skumulowanej, która utrzyma remisję.
- Zaostrzenie zmian trądzikowych podczas włączania leczenia izotretynoiną można zminimalizować, rozpoczynając leczenie małą dawką.
- Większość pacjentów z trądzikiem powinna stosować leczenie podtrzymujące z miejscowym retinoidem z BPO lub bez niego. Miejscowych antybiotyków nie należy stosować jako leczenia podtrzymującego trądziku.
- U kobiet w ciąży oraz u osób ze skłonnością do przebarwień zaleca się stosowanie 20% kremu lub 15% żelu z kwasem azelainowym.
- Różnego rodzaju lasery, nielaserowe źródła światła, terapia fotodynamiczna nie powinny być stosowane jako leczenie pierwszego wyboru w leczeniu zmian zapalnych.
- Trądzik kobiet dorosłych (powyżej 25. roku życia) wymaga spersonalizowanego leczenia oraz prawidłowej pielęgnacji.
- Wczesne i prawidłowo dobrane oraz skuteczne leczenie minimalizuje potencjalne powstawanie blizn i przebarwień [9, 10].
Celem wszystkich terapii jest: zmniejszenie dyskomfortu spowodowanego stanami zapalnymi, poprawa wyglądu, zapobieganie powstawaniu blizn i przebarwień oraz zapobieganie różnym negatywnym skutkom psychologicznym. W większości przypadków leczenie miejscowe jest podstawowym postępowaniem terapeutycznym. Najczęściej terapię dobiera się w zależności od nasilenia zmian i jest ona pomocna przy ocenie efektów terapeutycznych. Amerykańska Akademia Dermatologii przyznaje, że nie ma powszechnie uzgodnionej i obowiązującej klasyfikacji stopni ciężkości trądziku; najczęściej wyróżnia się trądzik łagodny, umiarkowany, średnio ciężki i ciężki [10, 11]. Schemat postepowania terapeutycznego dobierany jest przez większość lekarzy do stopnia nasilenia. Takie postepowanie pozwala również na monitorowanie leczenia. Według tej klasyfikacji:
- trądzik łagodny charakteryzuje się głównie występowaniem zmian niezapalnych, czyli zaskórników otwartych i zamkniętych. Grudki i krosty mogą być obecne, ale są małe i nieliczne (na ogół < 10);
- trądzik umiarkowany – występuje umiarkowana liczba grudek i krost (10–40) oraz zaskórników (10–40). Zmiany mogą również występować na tułowiu;
- trądzik średnio ciężki – liczne grudki i krosty (40–100), duża liczba zaskórników (40–100) i pojedyncze (do 5) zmiany guzkowe. Zmiany występują na skórze twarzy oraz tułowia;
- trądzik ciężki – z licznymi, różnej wielkości i często bolesnymi, zmianami guzkowymi oraz krostami, grudkami i zaskórnikami [10, 11].
Wielu autorów uważa, że do doboru odpowiedniej terapii, jak również monitorowania lepsza jest klasyfikacja IGA (Investigator Global Assessment) zalecana przez FDA. Wyróżnia się ona 5 stopni nasilenia zmian. Należy zaznaczyć, że skala ta nie ma zastosowania do leczenia ogólnego izotretynoiną [12]:
- 0° – skóra czysta; bez żadnych zmian,
- 1° – skóra prawie czysta; pojedyncze zmiany niezapalne i nie więcej niż jedna mała zmiana zapalna,
- 2° – łagodne nasilenie (więcej zmian niż w 1°); zmiany niezapalne z nie więcej niż kilkoma zmianami zapalnymi, tylko grudki lub krosty, brak zmian guzkowych,
- 3° – umiarkowane nasilenie (więcej zmian niż w 2°); dużo zmian niezapalnych, mogą występować zmiany zapalne, ale nie więcej niż 1 mała zmiana guzkowa,
- 4° – ciężkie nasilenie – dużo niezapalnych i zapalnych zmian, ale nie więcej niż kilka zmian guzkowych [12].
Leczeniem z wyboru u większości pacjentów jest terapia miejscowa. W przypadku leków do stosowania miejscowego bardzo ważne jest poinformowanie pacjenta o konieczności stosowania preparatów na całą powierzchnię zmienionej chorobowo skóry, a nie tylko punktowo, ponieważ punktem wyjścia są mikrozaskórniki, które nie są widoczne gołym okiem. Wszystkie preparaty do stosowania miejscowego muszą być stosowane przez 6–8 tygodni, zanim będzie można ocenić ich skuteczność [7, 10]. Wielu autorów uważa, że retinoidy mogą być stosowane same w leczeniu łagodnego trądziku, ale terapia skojarzona jest często bardziej skuteczna. Nie zaleca się natomiast stosowania monoterapii preparatami antybiotykowymi, ponieważ stosunkowo szybko dochodzi do lekooporności [10, 11]. Leki zewnętrzne mają działanie przeciwłojotokowe, keratolityczne, przeciwzaskórnikowe, zmniejszają namnażanie C. acnes oraz zmniejszają stan zapalny. Do leków najczęściej stosowanych miejscowo zalicza się: retinoidy, nadtlenek benzoilu (BPO), kwas azelainowy, kwas salicylowy, α- i β-hydroksykwasy (AHA i BHA) oraz leki przeciwbakteryjne i leki złożone [7, 10, 11].
Działanie leków stosowanych miejscowo ma różne działanie:
- keratolityczne i przeciwzakónikowe – kwas salicylowy, retinoidy, BPO, AHA i BHA, kwas azelainowy,
- przeciwbakteryjne – antybiotyki, BPO, kwas azelainowy,
- przeciwzapalne – antybiotyki z grupy makrolidów i tetracyklin, BPO, retinoidy, kwas azelainowy,
- przeciwłojotokowe – kwas azelainowy i kwas salicylowy [7, 11].
Retinoidy do stosowania miejscowego I i III generacji są podstawową grupą leków stosowanych miejscowo zarówno w monoterapii, jak i terapii skojarzonej. Do I generacji zalicza się retinoidy naturalne działające nieselektywnie, takie jak: retinol (witamina A) i jej metabolit retinal, tretynoina, izotretynoina. Do III generacji należą retinoidy poliaromatyczne charakteryzujące się selektywnym działaniem receptorowym, takie jak: adapalen, tazaroten i beksaroten. Mechanizm działania retinoidów stosowanych zewnętrznie polega na normalizacji keratynizacji w gruczołach, działanie keratolityczne, komedolityczne oraz zmniejszające objawy zapalenia i namnażania C. acnes. Niestety, retinoidy stosowane zewnętrznie często powodują podrażnienie skóry w postaci rumienia, złuszczania, suchości, pieczenia, świądu oraz nadwrażliwości na promieniowanie słoneczne. W celu zmniejszenia tych objawów zaleca się stosowanie ich raz dziennie, 15–20 minut od wymycia skóry i po dokładnym jej osuszeniu, początkowo 2–3 razy w tygodniu. W początkowym okresie leczenia zaleca się również stosowanie retinoidów na twarz na 30–60 minut, a następnie zmycie twarzy wodą. Odpowiednia pielęgnacja skóry z zastosowaniem substancji nawilżających także zmniejsza te niekorzystne objawy. Podobnie zaleca się w leczeniu podtrzymującym stosowanie retinoidów
2–3 razy w tygodniu. Należy pamiętać o niestosowaniu retinoidów w okresie ciąży [7, 10, 12].
Terapia ogólnoustrojowa
Najczęściej zaczyna się terapię ogólnoustrojową antybiotykami, zwłaszcza tetracykliną i jej pochodnymi, które są wskazane w leczeniu pacjentów, u których nie doszło do poprawy zmian trądzikowych po zastosowaniu leków miejscowych oraz jeżeli występują zmiany grudkowo-krostkowe o umiarkowanym i ciężkim nasileniu. Stosowanie ogólnoustrojowego antybiotyku powinno być ograniczone do możliwie najkrótszego czasu. Zaleca się przyjmowanie: 250–500 mg tetracykliny raz lub 2 razy dziennie, 50–100 mg doksycykliny raz lub 2 razy dziennie, 50–100 mg minocykliny raz lub 2 razy dziennie, 250–500 mg erytromycyny 2 razy dziennie lub 150–300 mg limecykliny raz lub 2 razy dziennie [12, 13]. Działanie antybiotyków, zwłaszcza tetracyklin, polega na zmniejszeniu stanu zapalnego oraz hamowaniu wzrostu C. acnes. Zaleca się dodatkowo stosowanie miejscowe innych preparatów, szczególnie retinoidów, BPO i kwasu azelainowego. Nie powinno się łączyć terapii ogólnoustrojowej z antybiotykoterapią miejscową [12, 13].
Lekiem z wyboru w przypadku ciężkiego trądziku guzowatego i trądziku umiarkowanego do ciężkiego, który nie odpowiedział na leczenie konwencjonalne jest izotretynoina (kwas 13-cis-retinowy). Zalecana dawka wynosi 0,5–1,0 mg/kg m.c./dobę. Standardowy kurs w Stanach Zjednoczonych trwa 16–20 tygodni. Pod koniec jednego cyklu leczenia izotretynoiną 70–80% pacjentów zostaje wyleczonych, 10–20% potrzebuje konwencjonalnych leków miejscowych i/lub doustnych, aby zachować odpowiednią kontrolę, a 10–20% ma nawroty i potrzebuje dodatkowego kursu izotretynoiny. Dawki < 0,5 mg/kg m.c./dobę lub dawka skumulowana < 120 mg/kg m.c. są związane ze znacznie wyższym odsetkiem niepowodzeń leczenia i wznowy. Jeśli proces chorobowy nie następuje w remisji 2 miesiące po pierwszym kursie izotretynoiny, należy rozważyć drugi kurs terapii. Izotretynoina zmniejsza wielkość i wydzielanie gruczołów łojowych, normalizuje rogowacenie pęcherzykowe, C. acnes i wywiera działanie przeciwzapalne [7, 10, 12]. Należy pamiętać, że na absorpcję izotretynoiny istotnie wpływa obecnosć tłuszczu w pożywieniu, zalecane jest więc przyjmowanie leku z pożywieniem o tej samej porze dnia. Drugą i chyba najbardziej istotną sprawą w przypadku leczenia izotretynoiną jest zalecenie stosowania antykoncepcji u kobiet w wieku rozrodczym, wiadomo bowiem, że lek ma działanie teratogenne [7, 10, 12]. U kobiet, zwłaszcza z zaburzeniami cyklu miesięcznego, poleca się stosowanie antykoncepcji hormonalnej [13]. Innym zalecanym preparatem jest spironolakton, który ma działanie antyandrogenne i antymineralokortykoidowe, chociaż nie ma rejestracji w leczeniu trądziku i jest stosowany off-label.
W przypadku występowania blizn i przebarwień zaleca się stosowanie peelingów, zabiegów z laseroterapii oraz wstrzyknięcia w zmiany bliznowate glikokortykosteroidów.
W celu łatwiejszego posługiwania się różnymi wytycznymi dotyczącymi leczenia trądziku zwyczajnego zestawiono je w tabeli 1.
| Rodzaj zalecanej terapii | Trądzik zaskórnikowy | Trądzik grudkowo-krostkowy o niewielkim nasileniu | Trądzik grudkowo-krostkowy o umiarkowanym nasileniu | Trądzik guzkowy | Trądzik guzkowo-torbielowaty |
| Pierwszego wyboru | miejscowo retinoidy | miejscowo retinoidy + leki antybakteryjne | antybiotyk ogólnie + miejscowo retinoidy i lub BPO | antybiotyk ogólnie + miejscowo retinoidy i lub BPO | ogólnie izotretynoina |
| Alternatywne | miejscowo kwas azelainowy lub kwas salicylowy | miejscowo retinoidy + leki antybakteryjne i/lub kwas azelainowy | antybiotyk ogólnie + miejscowo retinoidy i lub BPO | ogólnie izotretynoina lub antybiotyk + miejscowo retinoid lub BPO | ogólnie izotretynoina lub duże dawki antybiotyków + miejcowo retinoidy i BPO |
| Alternatywne u kobiet | jak leki pierwszego wyboru | jak leki pierwszego wyboru | ogólnie antyandrogeny + miejscowo retinoidy lub BPO, lub leki antybakteryjne | ogólnie antyandrogeny + miejscowo retinoidy lub BPO, lub leki antybakteryjne | ogólnie duże dawki antyandrogenów + miejscowo retinoidy + leki antybakteryjne |
| Terapia podtrzymująca | miejscowo retinoidy | miejscowo retinoidy + BP |
Piśmiennictwo
- Gollnick HP., Bettoli V., Lambert J. et al. A consensus-based practical and daily guide for the treatment of acne patients. J Eur Acad Dermatol Venereol 2016, 30(9),1480–1490.
- Nast A, Dreno B, Bettoli V, et al. European evidence-based (S3) guideline for the treatment of acne – update 2016-short version. J Eur Acad Dermatol Venereol. 2016,30,1261–1268.
- Thiboutot D., Gollnick H. Global Alliance to Improve Acne, et al: New insights into the management of acne: an update from the Global Allegiance to Improve Outcomes in Acne. J Am Acad Dermatol 60:1–50, 2009.
- Di Landro A., Cazzaniga S., Cusano F., et al: Group for Epidemiologic Research in Dermatology Acne Study Group. Adult female acne and associated risk factors: Results of a multicenter case-control study in Italy. J Am Acad Dermatol 2016, 75, 1134–1141.
- Dréno B., Thiboutot D., Layton AM., et al: the Global Alliance to Improve Outcomes in Acne. Large-scale international study enhances understanding of an emerging acne population: adult females. J Eur Acad Dermatol Venereol 2015, 29, 1096–1106.
- Layton M., Thiboutot D., Betolo V. Trądzik Kompendium, Wydawnictwo DK Media Poland, 2018.
- Szepietowski J., Kapińska-Mrowiecka M., Kaszuba A., Langner A., Placek W., Wolska H. i inni: Trądzik zwyczajny: patogeneza i leczenie. Konsensus Polskiego Towarzystwa Dermatologicznego. „Przegląd Dermatologiczny” 2012, 99, 649–673.
- Zaenglein AL, Pathy AL, Schlosser BJ, et al. Guidelines of care for the management of acne vulgaris. J Am Acad Dermatol. 2016;74:945–973.e33.
- Thiboutot D., Dreno B., Abanmi A., et al: Practical management of acne for clinicians: An international consensus from the Global Alliance to Improve Outcomes in Acne. J Am Acad Dermatol 2018,78,1–23.
- Zaenlein A L., Thiboutot D. Acne vulgaris. Dermatology, 2018, 36, 588–603.
- López-Estebaranz J,L., Herranz-Pinto P., Dréno B., the working group of dermatologists with expertise in acne. Consensus-Based Acne Classification System and Treatment Algorithm for Spain. Actas Dermosifiliogr, 2017,108(2), 120–131.
- Ferri FF. Acne vulgaris. Ferri’s Clinical Advisor 2020,14–17.